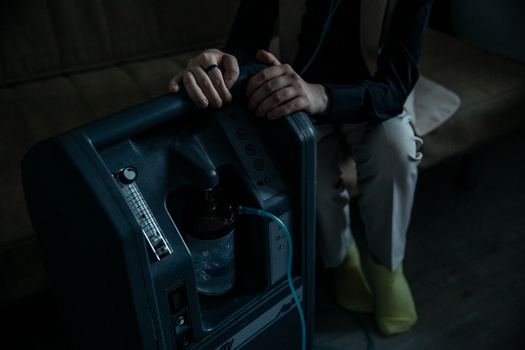
Мы задержали дыхание и ждем уже 10 месяцев Как во время ковида живут люди с муковисцидозом. Из-за пандемии они лишились врачей и лекарств
Мы рассказываем честно не только про войну. Скачайте приложение.
Муковисцидоз — генетическое заболевание, которое серьезно нарушает работу легких и других органов. В России около трех тысяч человек с муковисцидозом. Еще до пандемии они носили маски и респираторы и старались без необходимости не контактировать с посторонними — а во время коронавируса фактически остались без лечения: немногочисленные больницы, где они могли получить терапию, перепрофилировали в ковидные госпитали, тогда как врачи-пульмонологи сконцентрировались на борьбе с коронавирусом. Спецкор «Медузы» Александра Сивцова рассказывает, как люди с муковисцидозом переживают пандемию.
Эта статья — часть нашей программы поддержки благотворителей MeduzaCare. В январе она посвящена тому, как благотворительные фонды и их подопечные переживают пандемию. Все материалы можно прочитать на специальном экране.
В ноябре 2020-го Татьяна Климентенок заразилась коронавирусом. У 31-летней девушки из Ленинградской области муковисцидоз, но она подчеркивает: за всю жизнь до ковида ей было так же плохо лишь дважды. Первый — после ДТП, в котором она сломала шею и ноги. Второй — из-за аллергии на один из препаратов от муковисцидоза.
«Сейчас у меня темнело в глазах, трясло, сильная усталость, тяжесть в грудной клетке, сильные боли в спине. Я не знала, что будет завтра, потому что вроде становилось лучше, а потом врач приходит и говорит: „В легких стало только хуже“», — пояснила Климентенок «Медузе».
Около трех недель девушка провела в таком состоянии, но ее не госпитализировали. Врачи были убеждены, что это не коронавирус, а, скорее всего, обычная ОРВИ — при этом не тестировали Климентенок на ковид.
Еще одной версией врачей, которая объясняла тяжелое состояние девушки, было обострение муковисцидоза.
Болезнь, которую не знали
Муковисцидоз, или кистозный фиброз, — наследственное заболевание. При этом сам носитель мутации гена, связанного с заболеванием, не обязательно болеет муковисцидозом: по оценке Всемирной организации здравоохранения, ежегодно в мире рождается 45–50 тысяч детей с этим заболеванием. Вероятность того, что у двух носителей мутации родится ребенок с муковисцидозом, 25%. Чтобы избежать этого, таким родителям рекомендуется воспользоваться процедурой ЭКО. По последним официальным данным (они есть по состоянию на 2018 год), в России живет 3091 человек с муковисцидозом.
Медицина об этом заболевании узнала только в 1938 году, когда его описала патологоанатом из США Дороти Андерсон. Спустя 50 лет — в 1989 году — ученые из Канады и США обнаружили «ген муковисцидоза». Им оказался ген, отвечающий за синтез белка, разжижающего слизь. При муковисцидозе нормальная работа слизистой нарушена — в органах накапливается густая слизь, что, в частности, мешает дышать и вызывает предрасположенность к инфекциям.
Долгое время считалось, что муковисцидоз поражает только легкие и пищеварительную систему, но затем стало ясно, что муковисцидоз затрагивает почти все органы. Среди прочего у пациентов с муковисцидозом могут проявляться бронхиты и пневмонии, диабет, цирроз и проблемы с усвоением пищи. Из-за последнего значительная часть пациентов с муковисцидозом имеет катастрофически низкий вес — им нужно постоянно следить за своим питанием и его калорийностью.
До 1980-х годов большая часть пациентов не доживала до 18 лет — и болезнь считалась детской. На данный момент в Европейском союзе 47% пациентов с муковисцидозом старше 18 лет, но только 5% старше 40. В США около 54% пациентов с муковисцидозом — взрослые. Средняя продолжительность жизни пациентов меняется от страны к стране и в среднем по миру составляет около 37 лет, но постепенно растет. Так, самый поздний диагноз «муковисцидоз» поставили жителю США, которому исполнилось 82 года.
В России средняя продолжительность жизни людей с муковисцидозом — 25–27 лет. Выживаемость пациентов с муковисцидозом у нас тоже ниже, чем в странах ЕС, США или Канаде: до совершеннолетия доживают только 24,7% пациентов. Для примера: в Скандинавских странах до 18 лет доживают более 60% пациентов с муковисцидозом, рассказала «Медузе» заведующая лабораторией муковисцидоза НИИ пульмонологии ФМБА России Елена Амелина. Этот разрыв врач объясняет в первую очередь разницей в доступности и организации медицинской помощи, а также плохим обеспечением пациентов лекарствами, лечебным питанием, медицинским оборудованием: «Чем лучше лечат, тем больше взрослых».
С этим согласен и глава детского Центра муковисцидоза в Санкт-Петербурге Александр Орлов. По его словам, еще 20 лет назад большинство российских терапевтов вообще не знали о таком заболевании. «Первое с чем сталкивается пациент, — это отсутствие специализированных центров для лечения муковисцидоза. А заболевание настолько редкое, что за свою жизнь каждый врач-пульмонолог встретит одного-двух больных, а некоторые вообще не встретят», — пояснила Амелина. В разговоре с «Медузой» она отметила, что во многих регионах вообще нет специалистов, которые имели бы хоть какой-то опыт работы с муковисцидозом.
Лучше всего ситуация в Москве, где всех взрослых пациентов госпитализируют в 57-ю больницу — там собрана вся клиническая база по работе с муковисцидозом. Кроме того, в Москве более доступна и другая необходимая пациентам помощь.
Разница в доступности квалифицированной помощи подтверждается и статистикой. По данным Регистра больных муковисцидозом РФ, в Центральном федеральном округе порядка 45% пациентов достигают взрослого возраста, а, например, в Северо-Кавказском федеральном округе — меньше 10%.
Первые люди в масках и респираторах
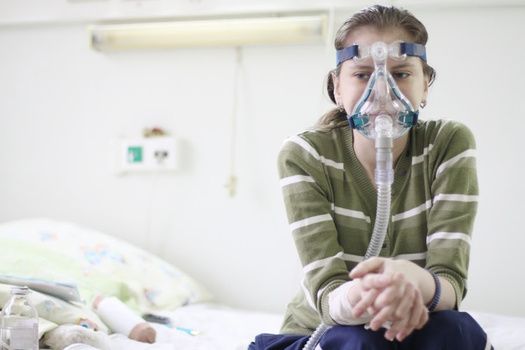
Людям с муковисцидозом, чтобы поддерживать нормальное состояние, нужны постоянные ингаляции лекарств, разжижающих мокроту, а также антибиотики, препараты для переваривания пищи и лекарства от многочисленных болезней, которые возникают на фоне основного заболевания. Кроме того, у каждого больного случаются периоды обострения заболевания, когда состояние ухудшается и требуется госпитализация. Так, 15% пациентов госпитализируются как минимум один раз в год.
Кроме того, инфекции могут привести к прогрессирующим нарушениям в работе легких, может появиться дыхательная недостаточность. Тогда пациенты используют специальные кислородные концентраторы — аппараты, которые дополнительно вбирают кислород из воздуха и через трубку передают его человеку. Но и их недостаточно при дальнейшем ухудшении состояния. В таких случаях необходима трансплантация легких.
33-летняя Анна Анисимова из Тульской области — первая российская пациентка с муковисцидозом, которая сделала трансплантацию. Это произошло в 2012 году.
«До трансплантации у меня была жизнь приспособленца: я ничего не могла делать», — отметила Анисимова в разговоре с «Медузой». К моменту операции Анна уже два года не выходила из квартиры и могла дышать только через кислородный концентратор. Аппарат работал от розетки и весил около 20 килограммов (сейчас есть более легкие модели) — даже перевозить его по квартире для девушки с весом 39 килограммов было тяжело. «Если нужно было выйти на улицу, мы с родителями пытались из крайней комнаты провести удлинитель и вывести все во двор. В итоге я перестала выходить из дома», — пояснила Анисимова.
Смыслом жизни Анны, по ее признанию, стали лечебные процедуры. Каждый день, месяц и год были расписаны на приемы лекарств: три недели подряд антибиотики через капельницу, потом месяц антибиотики в таблетках, перерыв на три недели, три недели капельницы, две недели антибиотиков в таблетках, двухнедельный перерыв. А потом все заново.
Ради трансплантации легких Анна переехала в Москву: в Тульской области такую процедуру сделать не могли (даже о самой возможности сделать пересадку легких Анисимова узнала не от местных лечащих врачей, а из новостей по телевизору). Но и добраться в саму больницу оказалось тяжело: в стандартных машинах скорой помощи не было подходящих розеток, чтобы включить аппарат с кислородом. В итоге специальный реанимобиль оплатил фонд «Кислород», помогающий людям с муковисцидозом.
В больнице в соседней палате оказался еще один пациент с муковисцидозом — молодой человек, которому тоже требовалась пересадка легких. Чтобы попасть в лист ожидания операции, обоим нужно было набрать вес — например, Анне нужно было дойти с 39 до 45 килограммов. Анна смогла сделать это и попала в список на трансплантацию. Молодой человек из соседней палаты не дождался операции — он умер.
Стандартная процедура пересадки легких занимает от 6 до 12 часов. В случае Анны понадобилось две попытки (первая донорская пара легких оказалась повреждена) и 18 часов. Во время процедуры, когда Анне уже удалили одно легкое, второе отказалось дышать — но в итоге все прошло успешно.
После пересадки девушка не выходила из дома еще год — занималась реабилитацией и «разрабатывала» легкие, чтобы они могли полноценно работать. Зато уже не нужно было посвящать все время приему лекарств. В разговоре с «Медузой» Анна вспомнила, что поначалу не знала, на что можно потратить такое количество свободного времени. И призналась, что до операции никогда даже не думала об этом.
«Я и школу не окончила, только девять классов. Было представление, что все равно я никуда не могу поехать получать высшее образование — и зачем оно мне нужно, если у меня такая болезнь? Я думала, что доживу лет до 25 и все. Никогда не представляла себя старше. Я знала о своей болезни с семи лет — читала книжки, чем все закончится, привыкла к этой мысли и просто радовалась, что живу», — подчеркнула Анисимова.
Сейчас Анне 33 года. Свободное время она проводит с племянником, а летом любит выращивать розы на даче — до пересадки это было невозможно. В 2015 году она начала вести группу во «ВКонтакте», где стала помогать другим людям, нуждающимся в пересадке легких. Сейчас группа выросла в общественную организацию «Своя атмосфера». Среди прочего она помогала организовывать тур по России с лекциями, где рассказывали о муковисцидозе и пересадке легких, и — вместе с фондом «Кислород» — сняла фильм о людях с этой болезнью, которые живут обычной жизнью. И даже поднимаются в горы после пересадки.
Сама Анна ходить в горы или прыгать с парашютом не собирается: «Я просто хочу прожить как обычные люди. Я первый раз в кинотеатре была в 26 лет. О чем мне еще говорить?! То, что для многих заурядная жизнь, для меня уже фантастика».
Во время коронавируса эта обычная жизнь приостановилась: Анисимова боялась за пересаженные легкие и весной переехала на дачу, чтобы минимизировать контакты с людьми. Девушка даже договорилась с врачом, что не будет посещать поликлинику — врач пошла навстречу и теперь один раз в три месяца выдает ей запас лекарств, которые помогают не допустить отторжение легких.
Перед началом второй волны — в сентябре 2020-го — Анна вернулась с дачи, но из дома выходит только в респираторе. В отличие от большинства такой режим жизни для нее привычен: «Для меня это не новость — сидеть дома. До пересадки я жила как тюрьме: в одиночной камере, практически как в изоляторе. Сейчас-то я могу выйти, надеть маску, во дворе погулять. Я совсем не переживаю. Раньше было хуже, чем сейчас, во время пандемии».
Заболеть ковидом, чтобы получить лечение от муковисцидоза
Люди с муковисцидозом всегда ходили в масках и сокращали контакты с людьми, чтобы не подхватить очередную инфекцию. Но пандемия серьезно сказалась и на них. Помимо угрозы заразиться ковидом, возникли трудности с получением привычного лечения.
Координатор проектов фонда «Кислород» Светлана Белоусова объяснила «Медузе», что и до пандемии мест для пациентов с муковисцидозом в больницах было немного — в 2010-м в московской 57-й больнице (только там в России специализируются на лечении именно взрослых людей с муковисцидозом) было всего четыре койки для таких пациентов. К 2020-му эти четыре койки превратились в 15 индивидуальных палат — это позволяло пациентам относительно стабильно получать необходимую помощь.
Однако во время первой волны ковида эта больница прекратила прием пациентов — и стала «красной» зоной. Многие другие региональные больницы (где нет профильных специалистов, но есть врачи, умеющие работать с муковисцидозом) также перепрофилировали в коронавирусные госпитали — а пульмонологов бросили на борьбу с новой инфекцией. Людям с муковисцидозом просто не к кому было обратиться за помощью.
«Во время первой волны мы работали только на острую помощь. У нас были закрыты все плановые отделения, вообще все! И для больных муковисцидозом настали тяжелые времена», — рассказал «Медузе» детский врач-пульмонолог из Петербурга Александр Орлов.
В таких условиях большинство пациентов с муковисцидозом могли рассчитывать на помощь, только если заразятся ковидом. Татьяне Климентенок 31 год, она живет в Ленинградской области и работает в пенсионном фонде. До пандемии она дважды в год ложилась в больницу на антибактериальную терапию из-за обострения. Такой курс обычно длился 10–14 дней.
Первое обострение во время пандемии случилось в марте 2020-го, попасть в свою больницу Татьяна не смогла — та превратилась в ковидарий. Вместо этого девушка лечилась дома. Помощь в стационаре Татьяна смогла получить только через пять месяцев, когда там возобновился прием пациентов без ковида.

Однако в ноябре состояние девушки снова ухудшилось. Врачи подозревали, что это обострение муковисцидоза или ОРВИ, а тест на ковид в поликлинике делать отказывались. Климентенок сделала тест сама, тот оказался положительным. После этого девушку все же положили в больницу, где она смогла также получить помощь, необходимую из-за муковисцидоза. Татьяна считает, что ей в каком-то смысле повезло, что она заболела коронавирусом и попала в больницу.
В фонде «Кислород» пояснили, что большинство пациентов с муковисцидозом во время пандемии вынуждены были лечиться только дома — правозащитники отмечают, что много лет не сталкивались с таким количеством людей в очень тяжелом состоянии. По словам координатора проектов фонда Светланы Белоусовой, «Кислород» сейчас буквально завален просьбами помочь с лекарствами (например, все нужные антибиотики пропали из аптек из-за ковида) и сопровождением до больницы, но фонд не справляется с количеством заявок.
Пульмонолог Александр Орлов, работающий в петербургской больнице Святой Ольги, в разговоре с «Медузой» подчеркнул: если для детей с муковисцидозом еще можно найти единичные места, то взрослым в большинстве регионов идти за плановой помощью просто некуда. По словам опрошенных «Медузой» врачей, получить помощь они могут в Москве, но пациенты с муковисцидозом из отдаленных регионов во время пандемии просто не могут добраться до столицы.
«Взрослые остались сами с собой со своими проблемами. У нас в Санкт-Петербурге есть врачи, которые знают, как лечить таких пациентов, но сейчас они заняты ковидом», — соглашается исполнительный директор благотворительного фонда «Острова», помогающего людям с муковисцидозом, Ольга Пылаева.
Всего в фонде девять программ, все они направлены на развитие системы оказания помощи пациентам с муковисцидозом. Например, до пандемии фонд проводил очные школы для пульмонологов из регионов, чтобы обучать их работе с муковисцидозом. Сейчас эти школы закрылись, обучение остановилось — все врачи ушли работать с коронавирусом.
«Мы потеряли своих лечащих врачей на некоторое время, потому что у них появился другой приоритет. Жизнь для пациентов с муковисцидозом и так тяжела. Они ждут, что закончится коронавирус — все наладится и они пойдут к врачам и получат полноценное на 2–3 недели лечение. Мы все как будто задержали дыхание и ждем уже 10 месяцев», — подчеркнула Пылаева.
Сколько россиян с муковисцидозом умерло за время пандемии — неизвестно. В федеральном штабе по борьбе с коронавирусом «Медузе» не смогли сказать, у какого числа умерших от ковида также было это генетическое заболевание.
Лекарств нет, никто помочь не может
Во время пандемии пациенты с муковисцидозом столкнулись с дефицитом антибиотиков: из-за того, что их массово назначали пациентам с ковидом, многие просто пропали из аптек.
Однако и до коронавируса отсутствие в России необходимых качественных лекарств было одной из главных проблем. С 2010-х годов оригинальные лекарства, которые закупали российские медучреждения, начали заменять на более дешевые (а значит, доступные для бюджетов российских регионов) дженерики. Многие из них приводят к побочным эффектам. «Пациенты получают дженерики, которые действуют хуже оригинальных препаратов, возникают осложнения, время потеряно, и иногда это стоит жизни пациента», — пояснила «Медузе» пульмонолог Елена Амелина.
Чтобы получить оригинальные лекарства, пациенты с муковисцидозом проходят специальную врачебную комиссию — при ее положительном решении им индивидуально закупают нужные препараты. В среднем закупки нужно ждать полгода, а проходить комиссию — минимум раз в год.
В 2018 году Татьяне Климентенок заменили иностранный препарат для пищеварения «Креон» на более дешевый российский аналог «Микразим». У девушки начались проблемы со здоровьем, она похудела и начала периодически терять сознание. В разговоре с «Медузой» Татьяна рассказала, что добиться получения оригинального препарата не получалось: в комитете по здравоохранению желание Татьяны принимать оригинальные препараты считали ее прихотью. Климентенок продолжала обращаться в прокуратуру и другие правоохранительные органы. В итоге оригинальный препарат девушка получила — но только через год.

Из-за такой ситуации с закупками дженериков многие производители необходимых оригинальных лекарств просто останавливают поставки в Россию. «Оригинальные препараты уходят с рынка, и чем дальше, тем становится все хуже — много заменителей, которые не проверяются. Когда проводят торги, никто не задумывается, подойдут ли они пациентам или нет… Чиновники используют все способы, чтобы отказать пациенту в помощи. Каждый играет на своем поле: пациент бьется за здоровье и качество жизни, а чиновник бьется, чтобы подешевле и побольше», — рассказала «Медузе» Юлия Зайцева, руководитель Ассоциации родителей детей с муковисцидозом в Петербурге и Ленобласти.
Пульмонолог Елена Амелина в свою очередь отмечает, что ситуация осложняется тем, что каждый год российские больницы получают разные дженерики — и спрогнозировать эффективность лечения ими невозможно.
Вне «Круга добра»
В июне 2020 года Владимир Путин объявил о повышении подоходного налога для россиян с доходом выше пяти миллионов рублей в год — с 13 до 15%. Президент уточнил, что по ставке 15% будет облагаться та часть дохода, которая превышает пять миллионов. Деньги от повышения налога власти пообещали направить на лечение детей с орфанными заболеваниями и покупку медицинской техники.
В России прошли многочисленные совещания Общественной палаты и круглые столы, на которых обсуждалось создание фонда, который будет распоряжаться этими средствами и помогать детям с тяжелыми редкими заболеваниями. Предполагалось, что, как тяжелое орфанное заболевание, муковисцидоз должен был попасть в эту категорию. Это могло серьезно улучшить ситуацию с медицинской помощью таким людям.
Пульмонолог Елена Амелина в разговоре с «Медузой» отметила, что на это рассчитывало как сообщество врачей, так и пациенты с муковисцидозом. Если бы муковисцидоз попал в этот список, то как минимум до 18 лет пациенты со всей страны получали бы лечение дорогостоящими таргетными препаратами. Такое лечение практикуется за рубежом, в России его пока нет.
Сейчас муковисцидоз включен только в одну федеральную программу — «14 высокозатратных нозологий». Программа существует с 2008 года и раньше называлась «Семь высокозатратных нозологий». По ней пациенты с муковисцидозом по всей стране обеспечиваются из федерального бюджета одним препаратом — дорназа альфа (это отхаркивающие препараты «Пульмозим» от Roche и с 2019 года — «Тигераза» от «Генериума»). Но это лишь одно лекарство из большого перечня, который необходим пациентам с муковисцидозом. Остальные препараты (зачастую дженерики) пациенты получают после закупок региональными властями. Или покупают сами, с помощью благотворительных фондов.

6 января 2021-го Путин подписал указ о создании в России федерального фонда «Круг добра». Его возглавил протоиерей Александр Ткаченко, глава первого в России детского хосписа (находится в Петербурге). В состав попечительского совета вошли актриса и соучредитель фонда «Подари жизнь» Чулпан Хаматова, врач Леонид Рошаль, директор фонда «Старость в радость» Елизавета Олескина и учредитель благотворительного фонда помощи хосписам «Вера» Нюта Федермессер.
Но муковисцидоз не попал в список болезней, с которыми будет работать «Круг добра», и дорогостоящих препаратов пациенты от него не получат. По мнению Елены Амелиной, отсутствие дорогостоящей таргетной терапии сейчас самая большая проблема для людей с муковисцидозом. «Благодаря фонду многие дети с редкими заболеваниями начнут получать таргетную терапию, но пациенты с муковисцидозом по-прежнему будут лишены патогенетического лечения», — пояснила врач.
Координатор фонда «Кислород» Светлана Белоусова, которая участвовала в совещаниях Общественной палаты о списке заболеваний, пояснила, что новый фонд будет помогать только тем, кто еще не охвачен другими федеральными программами, муковисцидоз под такие критерии не попадает. Соответственно, пациенты останутся без дополнительной помощи. И уровень медицинской помощи не вырастет — как и продолжительность жизни пациентов. «Мы обсуждали на круглом столе, чтобы хотя бы антибиотиками нам помогли, но нам отказали», — подчеркнула Белоусова.
Подписаться на пожертвования фонду «Кислород» можно здесь — организация собирает средства как на поддержку своей работы, так и для конкретных людей с муковисцидозом (например, для тех, у кого сейчас обострение заболевания). Сделать пожертвование фонду «Острова» можно по этой ссылке. Эти средства пойдут на обучение врачей-пульмонологов из регионов, помощь пациентам или на реализацию других программ фонда (подробнее о них можно почитать здесь).
Александра Сивцова
(1) Что это?
Generic drug, дженерик — это лекарство-аналог, у которого в основе такое же активное вещество, что и в оригинальном препарате.
(2) Это какими?
Орфанное значит редкое.
(3) Что это?
Это препараты, которые действуют не симптоматически, а изменяют работу белка. Если принимать таргетный препарат, то слизистая больного муковисцидозом будет нормальной влажности. При такой терапии выраженность симптомов заметно снижается и качество жизни человека улучшается.
(4) Это что?
Какая-либо определенная болезнь.
(5) Что это такое?
Это лекарственное вещество, которое расщепляет густую слизь в легких и делает ее менее вязкой.