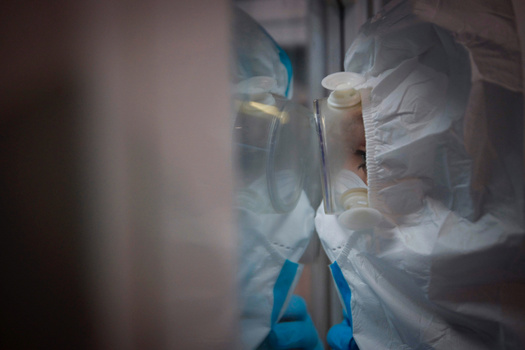
«В регионах катастрофа» Вторая волна коронавируса в разгаре — а система здравоохранения захлебывается. Мы поговорили с медиками о том, что происходит в российских больницах
Мы рассказываем честно не только про войну. Скачайте приложение.
Вторая волна коронавируса в России набирает силу. В стране уже выявили больше 1,8 миллиона инфицированных, больше 32 тысяч человек умерли. Почти каждый день статистика обновляет рекорды по числу новых случаев или смертности за сутки. Врачи говорят, что у них не хватает коек для больных, а в аптеках нет лекарств. «Медуза» поговорила с медиками из Москвы и российских регионов о том, в каких условиях они сейчас работают — а их пациенты лечатся от коронавируса.
Имена медиков изменены по соображениям безопасности.
Герман
реаниматолог, Котлас, Архангельская область
Я работаю в реанимации с ноября. Приехал из Архангельска, меня пригласили [поработать в больнице]. Если по-прежнему будет очень много тяжелых пациентов — а сейчас реанимация забита полностью, — то останусь и дальше здесь. В Котласе кадровая нехватка, но ковидную реанимацию удалось укомплектовать — приехали три доктора из других городов.
Больных очень много. Несколько смен назад по всей больнице их было 500, на сегодня — 430. Кажется, что стало поменьше, но каждый день по 40 человек поступает, а иногда больше.
Ситуация патовая, очень тяжело. Весенние и летние пациенты лучше реагировали на терапию. Пневмонии лучше лечились, меньше осложнялись. Сейчас больные в основном поступают по скорой, многие приезжают после амбулаторного лечения. У людей начинается лихорадка, дыхательная недостаточность. Их кладут в инфекционное отделение, а если их состояние утяжеляется, то уже в реанимацию.
Коек [в стационаре] не хватает — пациенты лежат в коридоре, в холлах. В реанимации всего 16 коек, и иногда думаешь: кого перевести в обычное инфекционное отделение, чтобы на его место положить еще более тяжелого пациента?
Кажется, главный врач сделал в больнице что-то вроде чрезвычайного положения. Например, плановая хирургическая помощь не оказывается — только экстренная. Почти все анестезиологи брошены в ковидную реанимацию. Все силы брошены сюда [на борьбу с ковидом].
Врачи тоже болеют, но симптомы смазанные, и не все понимают, что они заболели. Пока они сдают мазок или кровь, проходит время. Пока нет точного ответа, ходят на работу — и садятся на больничный, только когда приходят результаты. Кто-то болеет дома, а кто-то остается на работе уже в роли пациента.
В реанимации мы ведем самых тяжелых больных — тех, кто не может сам дышать. Сажаем их на аппарат ИВЛ, корректируем лечение, контролируем ряд показателей, назначаем анализы, контролируем терапию и ходим на консультации в инфекционное отделение. Любой ухудшающийся больной в инфекционном отделении — это вызов для реаниматолога. Мы реанимируем пациентов оттуда, стараемся как можем. Но каждую смену пишем посмертные эпикризы: многие погибают.
Обычно в реанимацию попадают либо люди старше 60 лет, либо крупные, тучные люди, которые весят под 120–160 килограмм. Таким и в обычной жизни тяжело дышать, а коронавирус их добивает. Но сегодня поступила молодая пациентка — 44 года. Полежала час с остановкой кровообращения, мы ее реанимировали, но спустя 30 минут наши действия ни к чему не привели, и мы, к сожалению, могли только констатировать смерть.
Вера
фельдшер скорой помощи, Москва
Раньше на скорых были профильные инфекционные бригады, которые занимались только COVID-19, и были бригады для остальных задач. Сейчас такого разделения нет — все занимаются всем. Поэтому я езжу как на ковидные, так и на обычные вызовы.
Ковидные вызовы занимают много времени. Нужно одеться в костюм, сделать пациенту кардиограмму (таков положенный алгоритм при ОРВИ) и осмотреть его. Потом мы связываемся с инфекционным [диспетчерским] пультом и старшим врачом — получаем консультацию, определяем пациента на госпитализацию или везем в КТ-центр.
Дорога тоже занимает много времени. Я работаю на юге [Москвы], а направить пациента могут в противоположный конец города. Потом стоишь в большой очереди [из машин скорой перед больницей] на прием пациента, сдаешь его и дезинфицируешь машину. В то же время простые вызовы никуда не деваются. Из-за этого нагрузка увеличилась, и наша бригада [за сутки] заезжает всего два раза на 20 минут поесть и все.
С лета количество вызовов по коронавирусной инфекции увеличилось примерно на 40%. Причем летом случаи были не такие тяжелые, мы часто оставляли пациентов дома. Сейчас это реально тяжелые случаи. Бывает, что терапевт за несколько часов до нас приехал к пациенту и определил его на КТ. Потом мы приезжаем, а он настолько ухудшился за два часа, что мы срочно везем его в стационар.
На моей практике не было проблем, чтобы определить пациента [в стационар]. В Москве места находятся — пусть и в другом конце города. Но коллегам из области приходится возить пациентов из одного города в другой. Бывали случаи, когда они привозили пациента в больницу и перед ними закрывали двери со словами «Ребята, тут нет мест».
[Сейчас] болеют все. Среди пациентов был даже младенец с коронавирусом — он и мама заразились в роддоме. Многие бабушки удивляются, когда заражаются — ведь они никуда не выходят. Но их заражают родственники, которые приходят к ним. В конце лета среди пациентов было много тех, кто приехал из Турции и заразился там. А сейчас уже все подряд.
Мне приходится консультировать друзей из регионов — многие, к сожалению, болеют коронавирусом. Говорю им, что делать: [в своих городах] они не могут получить медицинскую помощь, к ним не приезжают врачи, у них нет в аптеках антибиотиков. Это все правда. Недавно передала подруге антибиотик, который стоит копейки. Не думала, что в нем может быть нужда. Это катастрофа, и это все [происходит] в регионах. В Москве в этом плане все организовано, хотя я не могу судить о качестве лечения и не знаю, сколько человек, которых я отвезла [в стационары], вышли живыми.
Каждый вызов на COVID-19 приходит [на наш планшет] с красной полоской. И каждый раз, когда я вижу ее, думаю о том, как устала. Хочется заниматься даже стандартными детскими соплями или поехать на вызов, где у человека чешется нога — такое тоже бывает. Но ты одеваешься и едешь на ковид.
Самое главное, что коронавирус не заканчивается. Непонятно, когда закончится, становится только хуже. Очень удручают люди, которые говорят, что коронавирус — это заговор или просто ОРВИ. Такое разочарование в человечестве, когда люди отрицают очевидное. Хочется каждого пригласить поработать сутки в ковидном стационаре, чтобы люди увидели, что это не просто ОРВИ.
Евгения
врач в инфекционной бригаде, Москва
Летом я работала врачом-терапевтом в поликлинике. Но к осени появилось много пациентов с ОРВИ и меня начали забирать в фильтр-бокс — туда приходят пациенты с температурой. Я работала там, а потом начальство вызвало к себе. Со мной было еще пять человек. Нам сказали, что набирают молодую команду из врачей, всем до 30 лет. Предложили работать в инфекционной бригаде. Наши бригады ходят к тем, кто не вызывал врачей, — и для пациентов это часто сюрприз. Мы обходим тех, у кого первично подтвердился коронавирус.
В девять утра бригада приезжает в штаб [в поликлиники], нам выдают большой список, в котором написаны пациенты, — он называется «Розыск». Люди попадают в «Розыск» несколькими путями. Например, это пациенты, которые сделали мазок в поликлинике или на дому, а он показал положительный результат. Также если человек сдал тест и он показывает повышенные антитела. Или если пациенты для личных целей сдают мазок в частных лабораториях.
Кроме «Розыска» еще есть «Активы» — это люди, которых выписали после стационара. Они должны 14 дней находиться дома — чтобы не упустить ухудшение состояния таких пациентов, мы ходим и к ним.
В конце сентября была мясорубка — надо было посетить по 30 человек. Для обычных вызовов это нормальное количество, но для ковид-бригады — очень много, потому что в среднем у одного пациента ты проводишь 30 минут. Первые полторы недели я возвращалась домой в полвторого ночи. После того, как всех обойдешь, надо вернуться в штаб и занести всю информацию. Сейчас бригады увеличили, в среднем в день [обходим по] 15–17 пациентов.
У всех врачей есть специальный планшет с этой программой «Розыск». Через нее мы с пациентом подписываем согласие на лечение, согласие на 14-дневный режим самоизоляции. Через планшет я подтверждаю, что действительно попала к пациенту домой, вношу все паспортные данные, адрес, телефон, регистрирую всех контактных лиц. Если в квартире кроме пациента есть другие члены семьи, они тоже подписывают согласие на режим самоизоляции, а я беру у них мазки. После этого осматриваю человека с коронавирусом, выдаю лекарства и, если все благополучно, двигаюсь к следующему. Если какой-то из параметров мне не нравится, могу отправить пациента на КТ или госпитализацию.
В первое время я ходила к пациентам, у которых болезнь напоминала ОРВИ: небольшая температура, насморк, кашель. Сейчас больше тех, у кого состояние все хуже: есть признаки пневмонии, требуется госпитализация. Недавно я пришла к женщине с первичным коронавирусом. Женщина пожилая, у нее сахарный диабет и ожирение. Сказала, что у нее все нормально — просто чувствует слабость и легкая температура. Но у нее были хрипы по всей поверхности легких. Я не думая сразу позвонила в скорую, чтобы ее отправили на КТ или госпитализировали. Потом она попала ко мне в «Активы». Сказала, что я спасла ей жизнь — в итоге она попала в реанимацию.
Сергей
реаниматолог, Новосибирск
В [начале пандемии] в нашей больнице не было оборудования для борьбы с COVID-19, но нас завалили пациентами с коронавирусом. Местному минздраву пришлось придать больнице статус ковидного госпиталя.
Только в сентябре подвезли необходимую аппаратуру, хотя заявки [на поставку] сделали еще в апреле. Не хватало аппаратов для неинвазивной вентиляции, инфузоматов, шприцевых дозаторов. До этого в реанимации не было ни одного аппарата для неинвазивной вентиляции. В срочном порядке мы нашли один аппарат — как-то кого-то им вели, а остальных переводили на ИВЛ. На кислородных банках кто мог, тот выживал. Потом подвезли аппараты и в реанимации сделали 14 коек вместо шести.
В апреле у нас было 30 экстренных пациентов в день, сейчас — по 110–120. В больнице выделено 120 коек, а лежит 250 человек. Люди лежат в коридорах на кушетках и каталках, которые свозят из других отделений. На них люди проводят сутки в ожидании, когда освободится место.
[Пациентов, которым нужна реанимация] тоже много, мест не хватает. В итоге в реанимации умирает половина пациентов. К нам приезжают люди с критической дыхательной недостаточностью, они не могут сами дышать. Некоторые помощь не получают и умирают еще в стационаре.
Периодически перед нами встают морально-этические вопросы. Когда приезжает новый пациент в критическом состоянии, иногда его совсем некуда поместить. Приходится выводить [из реанимации] самого стабильного. Он не может быть полностью стабильным, но мы выбираем того, в которого верим, выписываем его и принимаем нового тяжелого пациента из приемного покоя.
Если бы в реанимации было 22 койки [вместо 14], то, наверное, мест бы хватало. Но тут возникает другая проблема — у нас и персонала нет. Койки сделать можно, а кто работать будет? Врачи уезжают от нас в другие города — туда, где еще хуже.
Такие приказы спускаются сверху. Тех, кто занимался только учебной деятельностью, как наши профессора, добровольно-принудительно отправили работать в другие города. Наш профессорский состав поехал работать в Иркутск. На работу берут стажеров, но все равно есть дефицит. На одного реаниматолога должно приходиться шесть пациентов. Сейчас — периодически по десять на одного.
Врачи не увольняются — желание всегда такое есть, только смысла нет. Во всех больницах одно и то же, и у всех есть семьи.
Светлана
медсестра, Ленинградская область
Я работаю в отделении реанимации и интенсивной терапии — как с ковидными, так и с обычными пациентами. Люди с COVID-19 постоянно поступают к нам, хотя официально мы не лечим коронавирус. Нас не стали перепрофилировать, потому что тогда нужно будет платить деньги [персоналу за работу с коронавирусом]. А главный врач запретила говорить, что у нас есть коронавирусные больные. При пациентах [тоже] нельзя говорить, что в реанимации есть коронавирус.
Я заболела весной, когда пришлось интубировать нулевого пациента [для нашей больницы] с COVID-19. Это был глава администрации одного из поселений Гатчины. Мы понимали, что у него коронавирус, хотя от нас упорно это скрывали. Человек пролежал [в больнице] десять дней, никто ничего не предпринимал, а мы ходили домой, заражали родных. Потом пациента перевели в кардиодиспансер нашей больницы, который перепрофилировали в ковидный госпиталь. Там он и умер. После этого большинство сотрудников ушли на больничный, отделение закрыли на двухнедельную обсервацию. Я заболела тяжелой пневмонией — и на три с половиной месяца ушла с работы.
Сейчас за работу с ковидными пациентами нам не приходят [дополнительные] выплаты — платят только [за работу] по графику. Зарплату получаем даже меньше [чем в обычное время], потому что труда стало больше, но койкооборот стал меньше: количество пациентов, которые обычно лежат в двух палатах, сейчас распихиваем на три [из-за опасности заражения ковидом].
Из моего отделения уже уволилось девять человек. Из соседней кардиохирургической реанимации ушло 90% медперсонала. Врачи часто дежурят без медсестер, но руководство это игнорирует. Люди не идут сюда работать, так как понимают, что условия тяжелые, а деньги не платят. Очень обидно, потому что больница огромная, одна из лучших. Замечательные врачи, медперсонал, высокие технологии. Я сама из-за этого пришла на работу. Сейчас больница разваливается, а никто ничего не делает.
Смертность уже выросла раз в пять. Никогда не видела, чтобы так много трупов было каждый день. При этом смерть часто проводится как пневмония: мы не успеваем брать мазки. По КТ и тестам на антитела результаты часто приходят позже, чем надо. Из-за этого и проблема со статистикой. Все занижено.
Записала Александра Сивцова
(1) Компьютерная томография
Метод, используемый при диагностировании коронавирусной инфекции. Позволяет определить степень поражения легких.
(2) НИВЛ
Неинвазивная вентиляция легких — искусственная респираторная поддержка. В отличие от инвазивной вентиляции, в НИВЛ используют не трубки, а ротоносовые маски и шлемы. При НИВЛ человек дышит самостоятельно, получая от аппарата поддержку.
(3) Инфузомат
Насос для длительного введения лекарственных растворов внутривенно. Его используют для лечения тяжелобольных пациентов.