
Аборт как терапия Почему в России отказываются лечить беременных женщин, больных раком. И что делать, если это случилось с вами
Мы говорим как есть не только про политику. Скачайте приложение.
Онкологические заболевания во время беременности — явление не самое распространенное: например, в США их находят у одной из тысячи беременных женщин. Чаще всего встречаются те же диагнозы, что и у небеременных — рак шейки матки и рак молочной железы. Врачи — как в России, так и в других странах — нередко рекомендуют пациенткам прервать беременность или рожать намного раньше срока. Даже последний вариант — серьезная угроза здоровью матери и ребенка. «Медуза» выяснила, почему так происходит и каким на самом деле должен быть подход к лечению беременных на всех этапах, от диагностики до следующей беременности.
3 января 2015 года Светлане поставили диагноз — рак молочной железы (РМЖ). На тот момент ей было 29 лет, и она уже ждала второго ребенка.
Долгое время Светлана ощущала уплотнение в груди. Хотя оно не доставляло ей никакого дискомфорта, девушка обратилась к терапевту, и ее отправили на маммографию. В поликлинике в Звездном городке, где живет Светлана, ей сообщили, что у нее мастопатия. Позже другие врачи скажут, что уже на том снимке были заметны подозрительные процессы.
После того как девушка забеременела, гинеколог посоветовала Светлане сходить к онкологу, чтобы «на всякий случай проверить ту шишку еще раз». «Когда я узнала, что у меня рак, я была в шоке. Мой первый ребенок — инвалид со множественными пороками развития. Я боялась представить, что будет с этим ребенком. Мы с мужем очень испугались», — вспоминает Светлана.
Светлану направили в онкологический центр в Балашихе, где ей предложили сделать аборт.
Много неприятностей
Раньше ученые считали, что гормональные процессы во время беременности могут ухудшить прогноз злокачественного заболевания. Несмотря на, то что было доказано обратное, врачи продолжают отправлять женщин на аборт или раннее родоразрешение (в зависимости от срока), лишая их возможности стать матерью и провоцируя дополнительные проблемы со здоровьем. В России так рекомендует делать Минздрав. В его приказе среди других медицинских показаний к прерыванию беременности числятся, например, рак шейки матки и яичника. В то же время в случае РМЖ составители российских клинических рекомендаций предлагают возможные варианты лечения.
Светлана — не единственная, кому врачи посоветовали сделать аборт в подобном случае. Шесть лет назад Татьяна обнаружила у себя уплотнение в груди. Позже ей диагностировали рак молочной железы. На тот момент Татьяна не была беременна. Она уехала лечиться в Израиль. После многочисленных анализов и исследований ей подтвердили диагноз и назначили дату операции. За два дня до хирургического вмешательства Татьяна узнала, что ждет ребенка: «Врачи предложили сделать прерывание. Говорили, что их пациент — я, а не ребенок, что мое здоровье важнее, что я еще молода (на тот момент Татьяне было 29 лет — прим. „Медузы“) и смогу забеременеть снова, а плод пока даже не человек. На что я им отвечала: ну как же так, вы прогрессивная страна, неужели нельзя обойтись без аборта». Татьяне сделали плановую операцию, рекомендовали прервать беременность в Москве и вернуться к ним на химиотерапию. Больше в Израиль Татьяна не приезжала.
Врачи могут отказываться от лечения, опасаясь его негативного влияния на здоровье будущего ребенка. Но пока исследователи не нашли нарушений или патологий в развитии детей (1, 2), чьи матери перенесли онкологические заболевания. Зато преждевременные роды с последующей интенсивной терапией новорожденного несут для него вполне ощутимый вред.
Опасения у врачей и пациенток вызывают метастазы, которые могут проникнуть в плаценту. Такое явление действительно встречается, но крайне редко, поэтому тщательно изучить его воздействие на плод и женщину пока не получилось. Чаще всего это происходит при меланоме, лимфоме и лейкозе. Добраться до плода метастазам почти невозможно: его защищает плацентарный барьер.
Последние десятилетия женщины позже задумываются о беременности. Согласно опросу Росстата, в России средний возраст женщины, которая впервые становится матерью, — 26,6 года. Это на пять лет позже, чем в 1990-е. Подобное наблюдается в Европе и США. В результате средний возраст беременной женщины, у которой диагностируют РМЖ, варьируется от 32 до 38 лет.
«Поздняя беременность и отсутствие лактации — это факторы риска рака молочной железы, — объясняет онкоэпидемиолог и научный сотрудник Национального медицинского исследовательского центра онкологии им. Н.Н. Петрова и Университета Тампере (Финляндия) Антон Барчук. — Таким образом, увеличение числа женщин с поздней беременностью является одной из причин роста заболеваемости раком молочной железы. То есть это может быть <…> причина со следствием. Риск женщины, у которой первые роды прошли позже, выше не только из-за возрастного риска, но и из-за самого факта поздних родов».
«Принимайте горячий душ — и все пройдет»
Согласно Всемирной организации здравоохранения, при раннем выявлении и использовании современных методов рак шейки матки и рак молочной железы поддаются эффективному лечению. Но диагностика онкологических заболеваний в такой период осложняется тем, что на фоне признаков беременности трудно заметить симптомы болезни, особенно во время РМЖ. Нередко врачи неправильно трактуют изменения в теле женщины и ставят ошибочные диагнозы.
«Врач убеждает пациентку, что увеличение и нагрубание молочных желез и появление различных „объектов“ в груди — норма при беременности, что после родов „все рассосется“, — объясняет в письме „Медузе“ онколог Национального медицинского исследовательского центра онкологии им. Н.Н. Блохина Анастасия Пароконная, специализирующаяся на лечении РМЖ у беременных женщин. — Более того, он считает, что при таком условии онкологическое заболевание не может развиваться, ведь беременность защищает от рака. Или же врач диагностирует „воспаление“, „мастит“ и начинает активно применять методы, которые не только не помогают, но и усугубляют ситуацию: физиотерапию, магнитотерапию, противовоспалительные местные средства в виде компрессов и прочего. Я встречала рекомендацию „принимайте горячий душ и все пройдет“».
Подобную рекомендацию получила и Анна Пахомова. В марте 2016-го, уже будучи беременной, она проснулась с повышенной температурой и не могла поднять руку — воспалился лимфоузел под мышкой. За несколько месяцев до этого Анна обнаружила у себя уплотнение в груди — тогда ей диагностировали мастопатию. Как позже выяснится, это была первая стадия рака молочной железы. Анна пошла на УЗИ, где специалист утверждал, что это проблемы со спиной из-за беременности и нагрузки на позвоночник, и предписал мазать уплотнение мазью. Затем девушка обратилась к онкологу в московском медицинском центре на Ореховом бульваре: «Там мне назначили лечить уплотнение „Левомеколем“ и капустными листьями. Такое лечение продолжалось три недели. Только когда мое состояние заметно ухудшилось, у меня взяли пункцию. Оказалось, что у меня уже вторая стадия». Врачи тоже посоветовали Анне сделать аборт, так как «ребенок родится больной».
Диагностика затрудняется еще и тем, что не все методы безопасны для беременной и плода. Например, УЗИ и магнитно-резонансную томографию применять можно, а рентген и компьютерную томографию — с особой аккуратностью и не для всех частей тела. По словам руководителя Клиники амбулаторной онкологии и гематологии, онколога Михаила Ласкова, почти всегда поставить диагноз «рак» можно только после биопсии: «Это не более рискованная процедура, чем для небеременных — даже несмотря на то, что ее обычно делают под наркозом».
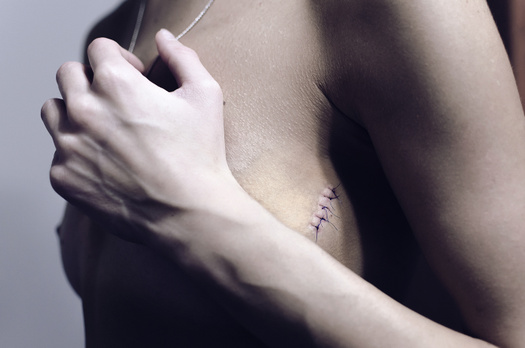
Нередко и сами пациентки тянут с диагностикой. Или же вовсе на нее не приходят. «Я сталкивалась со случаями, когда у женщины во время предыдущей беременности была опухоль, у нее подозревали рак, но она боялась узнать диагноз и не обращалась к врачу ни в течение девяти месяцев беременности, ни потом в течение целого года», — пишет Анастасия Пароконная.
Из-за некомпетентности врача, сложной диагностики, ошибки в постановке диагноза или страха узнать правду женщины нередко осознают, что у них онкологическое заболевание, только во втором триместре — на 24–25-й неделе беременности. Это приводит к тому, что лечение сильно откладывается. Например, при РМЖ месяц подобной задержки с лечением повышает риск развития метастазов в аксиллярные лимфатические узлы на 0,9%, а задержка в шесть месяцев — на 5,1%.
«К сожалению, наиболее часто приходят беременные пациентки с третьей стадией [РМЖ], то есть с опухолью больших размеров и метастазами в лимфатических узлах. В большинстве случаев этот факт объясняется поздним обращением», — объясняет Анастасия Пароконная. По словам онколога, часто пациенткам приходится пройти через множество консилиумов в разных клиниках прежде, чем получить правильный диагноз — на это может уйти до трех месяцев. Например, у Анны Пахомовой это заняло полтора месяца.
В целом прогноз развития онкологического заболевания у беременных не отличается от прогноза у небеременных. Но поздняя диагностика может ухудшить течение болезни у этой группы пациенток. Кроме того, эксперты допускают вероятность, что гормональные изменения, происходящие во время беременности, могут стимулировать рост опухоли. Поэтому своевременная диагностика может обеспечить успешный исход.
Гуманные врачи
Схема лечения зависит от триместра, вида заболевания, стадии, расположения, размера опухоли и пожеланий женщины. Вопреки распространенному заблуждению, химиотерапия применяется во время беременности — но только со второго и третьего триместров. До этого плод слишком уязвим для воздействия препаратов, потому что в это время формируются органы. Химиотерапия во втором и третьем триместрах, судя по всему, не способствует появлению пороков развития плода в краткосрочной или долгосрочной перспективе. В то же время не все химиотерапевтические препараты считаются одинаково безопасными: врач учитывает все риски и выбирает подходящий. За несколько недель до родов лечение прерывается и возобновляется уже после них — тогда обычно подключают другие, ранее запрещенные из-за беременности лекарства.
«Химиотерапия — это, конечно, не витаминки», — вспоминает Анна Пахомова о своих ощущениях во время лечения. Девушку волновало выпадение волос — раньше они были ниже лопаток; при этом тяжелых побочных эффектов не было. Сравнительно легко перенесла лечение и Татьяна: «После химиотерапии я всегда уезжала домой, никогда не оставалась в клинике на ночь. Таких ужасов, которые я слышала от других пациентов, у меня не было». У Светланы, наоборот, после первого курса химиотерапии усилился токсикоз: «Я вообще не могла есть. Живот болел, постоянно тошнило, слабость, голова туманная, как будто не моя, падало давление. Мне хотелось только лежать, но старший ребенок нуждался в постоянном уходе — только он был причиной того, что я поднималась с кровати».
Еще в списке возможных методов лечения — операция и лучевая терапия. Хирургические вмешательства можно проводить в любом триместре, если опухоль операбельна и тщательно взвешены все плюсы и минусы, так как вероятность выкидыша все же существует. С лучевой терапией сложнее. Она несет немало разрушающих последствий для плода: задержку развития, когнитивные нарушения и даже смерть — все эти риски возникают при высоких дозах облучения, более 100–200 мГр. Обычно врачи откладывают лучевую терапию до послеродового периода, но если есть срочная клиническая необходимость, применяется меньшая доза — и только в том случае, если опухоль расположена далеко от матки (например, в мозге). Другие способы лечения — таргетная терапия и гормонотерапия — не используются в таких случаях вообще из-за их тератогенности или неустановленного эффекта на плод.
«Не бывает универсальной схемы лечения. Набор препаратов и обследований необходимо модифицировать — учитывать беременность и все риски, связанные с ней», — говорит онколог Михаил Ласков. Онколог Анастасия Пароконная добавляет: «Дозы препаратов и интервалы между курсами не должны отличаться от применяемых в общей практике. То есть беременная пациентка получает лечение в полном объеме в соответствии со стандартными рекомендациями. Понижать, например, дозу цитостатических препаратов с учетом беременности нельзя». Сама беременность не влияет на то, насколько эффективно работает лечение.
В некоторых случаях врач может отложить терапию: например, если рак диагностируется в третьем триместре и есть возможность дождаться родов; или в случае ранней стадии рака шейки матки.
Иногда прерывание беременности — действительно единственное решение. По словам Анастасии Пароконной, оно должно основываться не на теоретическом «лечебном эффекте» аборта, а диктоваться темпами роста опухоли, прогнозом заболевания и необходимостью быстрого комплексного лечения: «Если, например, опухоль обнаружена в первом триместре и оценивается врачом как требующая немедленной предоперационной химиотерапии, в этом случае пациентке рекомендуют прервать беременность».
Ситуация с лечением онкологических заболеваний у беременных пациенток медленно меняется. Десять лет назад два федеральных медицинских центра — Национальный медицинский исследовательский центр онкологии им. Н.Н. Блохина и Научный центр акушерства, гинекологии и перинатологии им. В.И. Кулакова — решили совместно разработать для России новую лечебную методику, которая позволяет сохранить беременность и лечить онкологические заболевания.
Затем центры присоединились к Международной рабочей группе по изучению онкологических заболеваний на фоне беременности и бесплодия. Российские специалисты делятся опытом с европейскими коллегами, обсуждают с ними новые безопасные варианты терапии — и в дальнейшем планируют проводить лечение на основании решений международного консилиума. Участники группы, в том числе Анастасия Пароконная, разработали рекомендации по диагностике и лечению рака молочной железы, которые уже опубликованы и носят, как говорит Пароконная, «познавательно-рекомендательный» характер.
«Несмотря на то, что в регионах желание районного онколога немедленно направить беременную женщину на аборт часто остается очень настойчивым, мы с коллегами видим, как на местах меняется отношение к этой непростой и требующей обдуманных решений группе беременных пациенток, — пишет „Медузе“ Пароконная. — Врачи стали более гуманными, может быть, более образованными в этом вопросе. Постепенно они приходят к мысли, что можно лечить рак без прерывания беременности».
После того как Светлане, Анне и Татьяне рекомендовали сделать аборт, девушки обратились в центр имени Блохина. Не прерывая беременность, они прошли химиотерапию и родили здоровых детей. По их словам, те ничем не отличаются от сверстников. Анна называет своего сына крепышом: «Он развивается даже лучше, чем старшие два ребенка».
Временно или навсегда
Фертильность — это способность женщины зачать и родить ребенка. Бесплодие может наступить на фоне онкологического заболевания по нескольким причинам, в том числе и после химиотерапии, лучевой терапии и операции. Тем не менее, по словам Михаила Ласкова, отказываться от лечения ради сохранения фертильности — часто плохая идея: как правило, рак слишком опасен для жизни, и нужно лечить его наиболее подходящим набором препаратов.
Различные методы лечения по-разному влияют на фертильность. Например, химиотерапия может снизить количество яйцеклеток или сделать так, что яичники вовсе прекратят производить яйцеклетки и эстроген — временно или навсегда. Такой процесс может сопровождаться потливостью, раздражительностью, нерегулярными менструациями или вообще их отсутствием. В целом все виды лечения — цитотоксические препараты, лучевая терапия, хирургия — могут привести к временному или постоянному бесплодию; как и сам рак. Степень риска зависит от многих факторов: вида и стадии онкологического заболевания, лечения, его длительности и дозы, генетики и возраста.

Возможное сохранение и последующее восстановление репродуктивной функции зависит не только от характера лечения, но и овариального резерва. Чем он выше, тем больше шансов сохранить способность к деторождению.
Исследования показывают, что женщины реже получают информацию о способах защитить свою репродуктивную функцию, чем мужчины. «К сожалению, врачи действительно часто не говорят об этом со своими пациентками, — объясняет акушер-гинеколог, директор Института репродуктивной медицины Татьяна Назаренко. — В отечественные клинические рекомендации необходимо внести пункт об обязательной консультации женщин, желающих сохранить репродуктивную функцию в случаях планирования гонадотоксичного лечения. Такая тактика уже давно осуществляется во всех странах мира».
Уже появилось новое медицинское направление — онкофертильность, где онколог и репродуктолог тесно сотрудничают и решают проблему сохранения фертильности. «В качестве защитных мероприятий перед назначением химиотерапии функции яичников временно отключают с помощью определенных препаратов, — рассказывает Татьяна Назаренко. — Перед лучевой терапией проводят транспозицию яичников, то есть оперативным путем убирают яичники из зоны повреждения. Хотя нельзя сказать, что эти методики обеспечивают их абсолютную защиту».
Позаботиться о сохранении фертильности можно и другими способами, но все они актуальны только перед началом лечения. «Один из самых эффективных методов — проведение гормональной овариальной стимуляции и получение зрелых яйцеклеток, которые можно заморозить и хранить сколько угодно долго в жидком азоте, — объясняет репродуктолог клиники „Скандинавия Ава-Петер“ Яна Бянкина. — За счет хранения в криобанке возраст яйцеклеток останавливается и не увеличивается с возрастом пациентки. Протоколы витрификации ооцитов усовершенствованы настолько, что после процедуры выживаемость ооцитов составляет более 80%, а частота наступления беременности у женщин до 35 лет в таких случаях около 50%».
Другой способ — криоконсервация эмбрионов. Это доступная и уже хорошо отработанная методика, которую проводят в любой лаборатории экстракорпорального оплодотворения (ЭКО). Собранные яйцеклетки оплодотворяются спермой партнера или донора, затем в течение нескольких дней культивируются. Обычно на пятый день развития — на стадии бластоцисты — эмбрионы замораживают. После разморозки эмбрионы переносят в матку, что, по имеющимся данным, так же эффективно, как и использование «свежих» эмбрионов.
Ученые исследуют и другие возможности сохранения фертильности, например заморозку ткани яичника и последующую трансплантацию. По словам Яны Бянкиной, одно из главных преимуществ подобного способа — отсутствие отсрочки в лечении онкологических заболеваний (в иных случаях терапию откладывают на две-три недели для проведения необходимых процедур).
Трансплантацию ткани яичника проводят и в России. Например, пациентки в Санкт-Петербурге, которые прошли высокодозную химиотерапию при лимфоме Ходжкина, воспользовались этим методом и смогли родить детей. «Мы лапароскопически получили ткань у пациентки и заморозили, — рассказывает об одном из случаев эмбриолог и специалист по сохранению фертильности в клинике „Скандинавия Ава-Петер“ Ольга Быстрова. — Спустя три года онколог подтвердил ремиссию и разрешил провести трансплантацию ткани яичника. До этого ткань все время хранилась в криобанке. Через три месяца после операции у девушки начал восстанавливаться гормональный фон, она лучше себя чувствовала, и в течение первого года ей удалось забеременеть, используя ВРТ, и родить здоровую девочку. Ткань яичника продолжала нормально функционировать, и спустя четыре года после трансплантации ткани у нее наступила вторая спонтанная беременность, которая протекала без осложнений. Это событие важно, поскольку теперь мы знаем, что трансплантированная ткань яичника работает адекватно и позволяет спонтанно наступать беременности». Впрочем, пока благодаря этому методу детей появилось немного.
Некоторые вспомогательные репродуктивные технологии подразумевают временное изменение уровня эстрогена и прогестерона в организме женщины. Скажем, тем пациенткам, которые прибегли к ЭКО, назначают гормональное лечение: сначала у них подавляют овуляцию, затем стимулируют ее, чтобы получить яйцеклетки. Поэтому женщины — как те, кто успешно прошел лечение, так и те, кто вовсе не сталкивался с заболеванием — нередко встречаются с убеждением, что ЭКО повышает риск развития рака. Но результаты многих исследований пока не подтвердили связь между этим методом и раком молочной железы, яичников и эндометрия (1, 2, 3). Больше риска для здоровья женщины несет сам факт бесплодия.
Если же фертильность сохранить не удалось, но женщина снова хочет стать матерью, она может прибегнуть к донорским яйцеклеткам, усыновлению ребенка или суррогатному материнству.
Мифы о молоке
Несмотря на то, что Всемирная организация здравоохранения советует женщинам кормить ребенка грудью, врачи не рекомендуют (а чаще всего запрещают) грудное вскармливание во время химиотерапии, гормональной и таргетной терапии: используемые лекарства высокотоксичны и попадают в молоко.
Светлане, Анне и Татьяне тоже пришлось отказаться от грудного вскармливания по этой причине. Операция и лучевая терапия, направленные на лечение рака молочной железы — это тоже противопоказание к лактации. Считается, что из-за этих манипуляций производство молока в поврежденной груди снижается, а структурные изменения в молочной железе могут сделать грудное вскармливание болезненным для женщины и трудным для ребенка. Тем не менее в этом случае большинство женщин могут продолжать кормить грудью, которую не затронули хирургические вмешательства и лучевая терапия.
Еще женщины могут отказаться от грудного вскармливания из-за популярных мифов, например, что «рак передается через молоко». Это не так. «Рак может передаться только в том случае, если мутация связана с наследственностью, — объясняет Михаил Ласков. — Но подобное встречается редко — не более 5–10% всех случаев. Такой вид рака передается по наследству просто потому, что это такая наследственная мутация, а не из-за беременности и лактации. Именно мутация вызывает рак, а не рак вызывает мутацию».
Нет доказательств и того, что кормление грудью после лечения рака молочной железы увеличивает риск рецидива. Скорее, наоборот, грудное вскармливание может снизить вероятность возвращения болезни и даже в целом риск развития этого заболевания.
Если лечение требуется уже во время кормления, лактацию рекомендуется прервать. В случае операции это особенно нужно: так уменьшится и приток крови к груди, и сама грудь, что облегчит работу врачам. В подобных случаях можно заранее подготовить молоко для ребенка хотя бы на какое-то время.
После окончания лечения, в том числе и химиотерапии, лактация возможна. Какой именно нужно выдержать перерыв, надо обсудить с врачом.
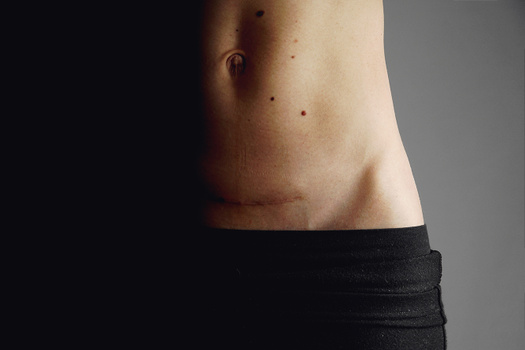
Два года
После родов у Анны Пахомовой рак молочной железы второй стадии стал раком четвертой стадии, развивались метастазы. «После родов все кости обросли метастазами, потом их нашли в печени и легких. После лечения опухоль в правой груди начала уменьшаться. Но как только метастазы ушли из легких и печени, случился рецидив в левой груди — и в сентябре 2017 года мне провели мастэктомию. Через месяц проверили голову и нашли метастазы в мозге. В феврале 2019-го у меня снова обнаружили метастазы в печени, легком и еще в суставе ноги. Кости до сих пор продолжаю „чистить“». За три года Анна прошла около 70 сеансов химиотерапии. О прогнозах ей ничего не говорят.
Вероятность наступления рецидива зависит от вида рака и ряда других факторов. Именно из-за риска возвращения онкологического заболевания врачи рекомендуют женщине подождать с повторной беременностью — от полугода до нескольких лет. Какой потребуется сделать перерыв, зависит от нескольких факторов: типа заболевания, вида лечения и возраста женщины. Чаще всего это примерно два года. Этого времени достаточно, чтобы оценить все риски и шансы, считают эксперты. Сколько точно нужно ждать, неизвестно — все рекомендации не имеют доказательной базы. Никто не гарантирует, что рак не вернется и после двух лет.
«До сих пор встречаются специалисты, которые запрещают беременеть в течение долгих лет с формулировкой типа „если через 15 лет выживешь, рожай“, — рассказывает Михаил Ласков. — Это неправильно. Планировать беременность или нет — вопрос не только медицинского порядка, но и семейно-социального. Допустим, опухоль в ремиссии, но при этом мы знаем, что есть большой шанс рецидива в ближайшие два года: у восьми из десяти пациенток он случится, у двух других — нет. Врачи не могут запретить беременеть. Они должны объяснить, что риск возвращения рака есть и насколько он высокий, но вернется ли он точно, никому не известно. Решение зависит от женщины и ее семьи, готовы ли они взять на себя эти риски».
Кроме того, лечение онкологических заболеваний сопровождается рисками, даже несмотря на то, что врачи стараются подбирать максимально безопасные методы. Эти риски могут проявиться не только во время вынашивания ребенка, но и после родов, наступления ремиссии и в течение повторной беременности. Например, лучевая терапия может негативно влиять на кровоснабжение матки, что увеличивает вероятность выкидыша, преждевременных родов и гипотрофии плода. Кроме того, на фоне повторной беременности приходится прекращать прием некоторых препаратов, что в свою очередь повышает риск возвращения онкологического заболевания. Но опять же: заболевание возникает из-за отсутствия лечения, а не нового состояния организма.
Тем не менее женщин продолжает интересовать вопрос беременности после выздоровления — и, согласно Американскому обществу клинической онкологии, обычно беременеть вполне безопасно. Существуют опасения, что некоторые виды РМЖ чувствительны к эстрогену и из-за высокого уровня гормонов во время беременности увеличивается вероятность рецидива. Но пока исследования этого не подтвердили. То же касается и других видов онкологических заболеваний.
Также нет оснований считать, что, например, перенесенный рак молочной железы может нанести вред здоровью будущего ребенка, а именно способствовать развитию врожденных пороков или других состояний.
Татьяна решилась на второго ребенка спустя два года после успешного окончания лечения и родов — хотя врачи рекомендовали подождать чуть больше. Повторная беременность у Татьяны протекала гладко, если не считать, что у нее обнаружили нулевую стадию рака шейки матки: «Врачи приняли решение дождаться родов — после них сделали конизацию шейки матки. Все прошло хорошо». Все дети Татьяны родились здоровыми. Третьего ребенка девушка пока не планирует, но не исключает, что это случится.
Материал публикуется в рамках проекта MeduzaCare, который в августе 2019 года рассказывает об онкологических заболеваниях.
Автор: Полина Непомнящая
Редакторы: Петр Лохов, Дарья Саркисян
Редакция благодарит ассоциацию онкологических пациентов «Здравствуй!» за помощь в подготовке материала
(1) Аксиллярные лимфатические узлы
Лимфатические узлы, которые находятся в подмышках.
(2) Тератогенность
Способность химического вещества вызывать структурные и функциональные дефекты в период развития организма.
(3) Цитостатические препараты
Группа противоопухолевых препаратов, которые тормозят рост злокачественных клеток.
(4) Овариальный резерв
Запас яйцеклеток в яичниках.
(5) Институт репродуктивной медицины
Институт репродуктивной медицины Национального медицинского исследовательского центра акушерства, гинекологии и перинатологии им. В.И. Кулакова
(6) Гонадотоксичное лечение
Лечение, которое ухудшает репродуктивную функцию.
(7) Витрификация
Метод замораживания.
(8) Лапароскопическая операция
Хирургическое вмешательство, при котором операция проводится через небольшие отверстия, в то время как при традиционной хирургии требуются большие разрезы.
(9) ВРТ
Вспомогательные репродуктивные технологии — например, экстракорпоральное оплодотворение.
(10) Спонтанная беременность
Беременность, наступившая естественным образом.
(11) Мастэктомия
Удаление молочной железы.
(12) Карцинома in situ
(13) Конизация шейки матки
Операция, при которой удаляется участок конусообразной формы из шейки матки.