
«Скрининг и вакцинация спасают жизни людей, но это всегда траты» Интервью онкоэпидемиолога Антона Барчука — о том, почему в России чаще стали болеть раком шейки матки и как это исправить
Мы говорим как есть не только про политику. Скачайте приложение.
В мае в научном журнале Cancer Epidemiology вышла статья о том, насколько часто женщины в России болеют раком шейки матки и раком молочной железы — и умирают от этих заболеваний. Авторы работы выяснили, что в России смертность от рака шейки матки не просто выросла, а превратилась у молодых женщин в одну из основных причин смерти и главную среди всех онкологических заболеваний. Мы поговорили с ведущим автором исследования — онкоэпидемиологом Антоном Барчуком о том, почему возникла такая ситуация, как правильно проверяться на рак шейки матки и стоит ли бояться вируса папилломы человека.
— Почему женщины в России чаще стали болеть раком молочной железы и раком шейки матки?
— Мы можем только догадываться, на такие вопросы вообще никто не в состоянии ответить конкретно. Причин может быть множество. Самое простое объяснение — что, скорее всего, увеличивается распространение факторов риска. Дальше могут возникать сложности, потому что у нас меняются не только факторы риска, но и наши диагностические, терапевтические возможности и так далее. Например, мы научились лучше выявлять болезнь и увидели рост заболеваемости. Когда начинают проводить скрининг, всегда виден всплеск заболеваемости вне зависимости от того, что было до этого — росла она или снижалась. Если запускается программа скрининга — показатели заболеваемости всегда идут вверх.
— То есть раньше у многих женщин были опухоли, но они об этом не знали и умирали не от них?
— Когда нет программ скрининга, всегда существуют люди, которые действительно ходят с опухолями, и они действительно могут умирать от других причин. Эти опухоли могут потом находить на поздних стадиях, их могут не заносить в раковые регистры по разным причинам. Либо регистрировать неправильно. Но так или иначе, когда запускается программа скрининга, их проще находить. И в том числе это могут быть индолентные опухоли (еще один пример — это рак предстательной железы), то есть те, которые могут даже не проявлять никаких признаков и не вызвать последствий для человека в течение всей жизни.
В принципе заболеваемость раком молочной железы росла на протяжении всего периода наших наблюдений, с 1993 года. И сейчас еще больше растет. Возможно, это связано с тем, что стали больше направлять женщин на маммографию, и в некоторых регионах это прямо видно.
— Когда вы говорите о факторах риска, что имеете в виду?
— Если говорить о раке молочной железы, то это, например, количество рожденных детей. С каждым следующим поколением до начала 2000-х у женщин их становилось все меньше. Соответственно, с уменьшением количества детей увеличивается риск развития рака молочной железы. Еще ожирение. Это тоже фактор риска развития рака молочной железы. Женщин с ожирением или избыточным весом в каждом новом поколении больше. Факторов риска на самом деле больше, но, к сожалению, и это главная проблема, у нас нет четких данных по России о том, как они действительно изменяются. Что-то есть, но очень широкими мазками.
— А рак шейки матки? Почему его стало больше?
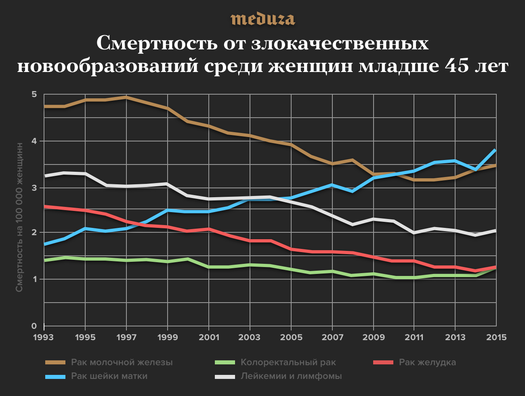
— Тут все получилось намного интереснее: его не просто стало больше — его стало заметно больше у женщин репродуктивного возраста. Практически для любого распространенного онкологического заболевания в каждой последующей возрастной группе риск возрастает. Количество заболевших на 100 тысяч будет у старших групп больше, чем у младших. С раком шейки матки не совсем так — возрастная кривая немного другая. И принципиальная наша находка в том, что общая заболеваемость раком шейки матки и смертность выросли не так сильно (ну так, глобально), но они очень сильно выросли у молодых и уменьшились в старших возрастных группах.
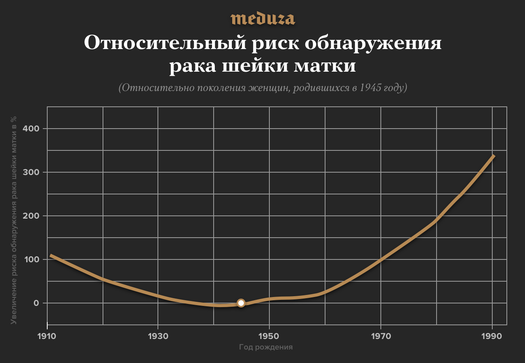
Основной фактор риска — это вирус папилломы человека (ВПЧ), он приводит к раку шейки матки. Соответственно, чем больше секса, тем больше этот риск. И — этого нет в нашей статье — в России также растет заболеваемость раком полости рта, глотки, связанного с ВПЧ. В том числе у мужчин. Скорее всего, растет заболеваемость раком анального канала, полового члена, тоже ВПЧ-ассоциированным. И, видимо, все это связано с тем, что распространенность ВПЧ с каждым годом у нас в стране растет.
— Рак шейки матки связан только с ВПЧ? Бывают случаи, когда не нашли ВПЧ, а рак шейки матки есть?
— 95–99% [злокачественных] опухолей шейки матки связано с вирусом папилломы человека. То есть рака шейки матки без ВПЧ фактически не бывает. 70% из этого связано с двумя онкогенными типами ВПЧ — 16-м и 18-м.
— Был ли какой-то переломный момент, когда заболеваемость или смертность стали резко расти?
— Да, у послевоенного поколения. Это женщины, которым исполнилось 18–20 лет в конце 1960-х. У нас нет по этому данных, но, скорее всего, тогда случилась, условно, сексуальная революция. И, наверное, на этом фоне стала распространяться ВПЧ-инфекция. Это видно, на самом деле, не только в России — это видно во всех странах Европы, это видно везде.
— Почему получается так, что смертность от рака молочной железы падает, а от рака шейки матки растет?
— Вопрос про рак молочной железы обсуждается не только в России. Смертность от него в принципе снижается во многих странах. И основной спор: это из-за скрининга или адъювантной терапии? Точного ответа до сих пор нет. Скорее всего, это комбинация того и другого. Я не знаю, насколько у нас причина в скрининге, который не то чтобы был до 2013-го. Видимо, все-таки дело в адъювантной терапии.
Для рака шейки матки нет таких эффективных методов лечения, как для рака молочной железы. Поэтому основной метод во всем мире для снижения смертности от рака шейки матки — это скрининг. А в последнее время это еще и вакцинация от ВПЧ. Причем скрининг и вакцинация снижают не только смертность, но и заболеваемость, потому что благодаря скринингу выявляют предраковые формы, их лечат, и рак вообще не возникает. А вакцинация устраняет первопричину. Сейчас во всех странах, начиная с Австралии и заканчивая странами Европы, идет вакцинация, она включена в национальный календарь прививок. Но она не снизит смертность завтра или в ближайшие годы. Эффект будет виден через 10–20—30 лет: у нынешних 12–14-летних девочек будет снижаться смертность. У нас же ситуация больше похожа на страны, где нет методов контроля. Это Восточная Европа, какие-то страны Азии.
— А что делать людям старше 12–14 лет? Им остается только скрининг?
— По идее, да, после начала половой жизни прививка имеет мало смысла. То есть до начала половой жизни — да, после начала половой жизни она уже не метод контроля, она не так эффективна.
— Некоторые страны решают прививать только девочек, потому что мало денег. Насколько вообще эффективно прививать только девочек?
— Конечно, инфекция распространяется и среди девочек, и среди мальчиков. Эффективнее вакцинировать всех возможных переносчиков — тогда, по сути, вирус может исчезнуть на уровне всей популяции. Но при этом основное заболевание, которое вызывает вирус папилломы человека, это все-таки рак шейки матки. Поэтому на первом этапе (то есть сейчас и в ближайшее время) от вакцинации выиграют девочки. И если ограничены ресурсы и нужно внедрять вакцинацию, то, конечно, с девочек и стоит начинать.
— Эти вакцины достаточно дорогие. В финансовом смысле для государства выгодно с помощью прививок и скрининга предотвращать развитие рака шейки матки? Получится ли выйти в плюс, сэкономив на лечении?
— Нет, это такое заблуждение, что скрининг и вакцинация — это экономия средств. В ближайшей перспективе это, конечно, трата средств. Да, мы спасаем жизни людей, избавляем от заболевания, но это не экономия, это всегда траты.
— Разобраться, как именно проходить скрининг — с какого возраста, как часто, какие нужны исследования, — непросто: в разных странах очень разные нормы. В России рекомендуют делать исследования раз в год, где-то гораздо реже, возраст начала скрининга тоже везде различается. Почему все так запутанно?
— В этом деле есть сразу несколько непростых моментов. Чтобы рак шейки матки случился, нужно занесение ВПЧ. Например, это случилось при первом половом акте, и чтобы возникла злокачественная опухоль, должно пройти какое-то время, — как правило, это годы, а то и десятилетия. Именно поэтому все обсуждают, что скрининг в молодые годы вроде как неэффективен: заболевание возникает редко. Но, с другой стороны, в последнее время это меняется.
Есть и другой момент: практически все молодые женщины так или иначе инфицированы ВПЧ. Но дело не в том, есть инфекции или ее нет, а в том, сколько она, условно говоря, держится в тканях? И чем дольше она там остается, тем выше риск развития рака шейки матки. И даже если ВПЧ приводит к предопухолевым изменениям на шейке матки, у молодых женщин намного выше вероятность того, что это состояние уйдет само по себе. А мы не можем по результатам цитологического исследования понять, у кого как будет, и мы должны лечить всех поголовно. И вот в этом главная дилемма.
То есть у нас в итоге получается три проблемы. Первая — очень редкое заболевание в молодом возрасте. Да, есть, но редкое. Вторая — очень сложно понять, вот у конкретной женщины выявлена ВПЧ-инфекция или даже предопухолевое состояние — оно приведет в будущем к опухоли или не приведет? И третья проблема — нужно ли это вообще всем делать поголовно с раннего возраста?

— И в каком возрасте все-таки лучше делать скрининг?
— Всегда должен быть баланс пользы и вреда на уровне популяции. Если после 30 лет скрининг (и на ВПЧ, и Пап-тест) более-менее эффективен, от него пользы больше, чем вреда, то до 30 все не так однозначно. Например, если скрининг выявит предраковое состояние и его начнут лечить, это может привести к осложнениям, которые в будущем способны негативно повлиять на течение беременности. А к 30 годам многие женщины уже родили, поэтому лечение несет для них меньше рисков.
Поэтому Всемирная организация здравоохранения рекомендует однозначно делать скрининг с 30 лет, если в стране нет других национальных рекомендаций. Но не забывайте: в России чаще стали болеть более молодые женщины. И вот недавно American Cancer Society провело анализ и снизило рекомендации по возрасту начала скрининга колоректального рака до 45 лет на основании того, что в младших когортах риск повысился. Так что, возможно, в России вполне можно обсуждать целесообразность скрининга начиная с 25 лет, это может быть оценено в аналогичных исследованиях.
— А почему в Америке так упорно рекомендуют скрининг с 21 года? Даже черновик новых рекомендаций — опять с 21 года.
— Так повелось. Убедительных доказательств ведь нет. И поменять очень сложно. Вот там 20 лет были рекомендации — проходить скрининг с 18, потом с 21 года, и завтра они выходят и говорят: «А мы будем проводить с 30 лет». Уверен, что женщины выйдут на улицы, как у нас, когда отменили анализы мочи и крови при диспансеризации. «Почему вы забрали наши тесты? Вы нас сейчас будете убивать». Это очень сложно. А в Нидерландах и Финляндии не было ресурсов, чтобы начинать программу скрининга всем женщинам, и там изначально запустили с 30 лет — и это оказалось настолько эффективным, что и не пришлось ничего менять.
— Почему скрининг рассчитан на какой-то возраст? Одна женщина может начать половую жизнь в 15 лет, другая в 25. У одной может быть единственный партнер, у другой — десять. И понятно, что у них риски очень-очень разные. Почему тогда в рекомендациях это не учитывается?
— Это очень сложно. Скрининг эффективен, когда он внедряется на уровне всей популяции. Например, у нас есть регион, где живет один миллион человек. Нам нужно вычленить оттуда всех женщин в возрасте, скажем, от 25 до 60 лет и всех этих женщин приглашать раз в три года или пять лет на цитологическое исследование. Вот чтобы вся эта конструкция заработала, нужно провернуть довольно сложные организационные вещи. Даже чтобы просто пригласить женщину в определенном возрасте.
А теперь представьте, что нам сперва нужно у этих 25–60-летних узнать, когда у них началась половая жизнь, сколько у них было половых партнеров и еще на всякий случай спросить, курят они или не курят, какие гормональные контрацептивы используют. На уровне популяции с точки зрения организации это невозможно. Сейчас во многих странах обсуждают, как внедрить программу скрининга рака легких. Это очень непросто: единственный фактор риска — всегда возраст, для всех программ скрининга. А тут появилось курение — дополнительный фактор риска, который нужно учитывать.
В общем, у нас есть довольно четкие цифры заболеваемости и смертности в ранних возрастных группах. Из опросов мы можем узнать средний возраст начала половой жизни у женщин. И это все дает нам средний возраст, с которого лучше начинать скрининг.
— То есть все-таки в каждом отдельном случае женщина со своим гинекологом должна решать, когда именно ей делать скрининг?
— В теории — да. Она должна понимать, что абсолютные риски, даже если она начала половую жизнь рано, даже если у нее много половых партнеров, относительно низкие. Хотя и растут с каждым годом. Да и могут быть другие факторы риска — курение, прием гормональных контрацептивов.
С 25 лет можно делать только цитологическое исследование. Тест на ВПЧ неэффективен у женщин младше 30 лет, потому что он выявляет очень много случаев носительства ВПЧ, который даже не приводит ни к каким изменениям. С 30 лет уже можно делать тест на ВПЧ (раз в десять лет), либо Пап-тест (раз в пять лет). Правда, исследование по Папаниколау, этот самый Пап-тест, в России, к сожалению, не делается.
— Почему? Его делают в любой лаборатории.
— На самом деле нет. Проблема в том, что в России не принята окраска по Папаниколау. Если совсем упрощать, окраска — это когда стеклышко берется и его макают в разные краски, и сушат определенное время, потом опять макают, потом еще куда-то макают и смотрят на окрашенные клетки. Но у нас чаще делают то, что называют «модификацией по Папаниколау», это принципиально другая окраска. У нас цитологи выросли из гистологов-морфологов, которые во всем мире используют для окраски гематоксилин и эозин. И наши цитологи переняли эту окраску. Есть еще и другие, но смысл в том, что это не окраски по Папаниколау, для которой используется дополнительный краситель и протокол которой довольно длительный и трудоемкий.
Если объехать лаборатории и спросить, какую окраску они делают, я думаю, процентов пять только ответят, что по Папаниколау, но и там надо уточнить протокол окраски. А та окраска, которая у нас распространена, — ее не исследовали должным образом, мы не знаем, сопоставима ли она с окраской по Папаниколау. Коллеги из Финляндии говорят, что не сопоставима. Наши цитологи говорят, что сопоставима. Я не цитолог, и мне нужны подтверждающие это данные, доказательства. Так что эффективность даже той программы скрининга, которая сейчас идет, под вопросом. Может быть, находят то, чего нет, и отправляют на ненужные исследования и манипуляции. Может быть, пропускают что-то. И здесь мы возвращаемся к вопросу эффективности расходования средств. Да, скрининг — это затратно. Но если мы возьмем существующие практики и изменим их качество, то, возможно, в итоге затраты государства в общем объеме станут намного меньше, чем сейчас.
— Женщина в кабинете врача никак не может понять, как будут исследовать ее мазок?
— Как правило, нет. И врач не может. Врач направляет мазок шейки матки в лабораторию. Его могут называть Пап-тест, его могут не называть Пап-тест, но, боюсь, даже врач не знает, каким образом его в итоге окрасят.
— Когда вы говорите, что нужен тест на ВПЧ, вы имеете в виду исследование вообще — есть ли у тебя ВПЧ — или нужно смотреть конкретные типы вируса?
— Есть разные варианты. Есть только несколько валидированных тестов. Они тоже дорогие, правда. Если запускается программа скрининга, то нужно обязательно обсуждать, какой тест использовать. То есть нельзя сказать: «Мы запускаем ВПЧ-тестирование — и все, делайте что хотите». Нужно четко понимать, какие типы вируса будут входить в тест и как это все интерпретировать.
— Допустим, у женщины нашли ВПЧ онкогенного типа. Она приходит домой и говорит своему партнеру: «Слушай, я буду проверяться, чтобы не было рака, потому что у меня ВПЧ. А у тебя тоже ВПЧ, но ты просто жди, пока у тебя не проявится рак». Это явно некомфортная ситуация. Как все-таки действовать мужчине?
— Во-первых, вероятность того, что у мужчины найдут ВПЧ-ассоциированный рак, намного меньше. Во-вторых, сейчас сложно найти молодого человека без ВПЧ-инфекции. В-третьих, у мужчин, как и у женщин, в молодом возрасте, как правило, эти инфекции часто проходят сами. В-четвертых, мужчина просто должен обращать внимание на изменения в полости рта, на половом члене. Но курение, алкоголь — эти факторы риска тоже должны учитываться. Больше ничего мы сделать не можем. Мы не можем мужчине сделать вакцинацию, потому что уже поздно.
— Но человек ходит к стоматологу, например, раз в год или раз в два года — он может сказать своему врачу: «У меня ВПЧ. Не могли бы вы посмотреть, все ли у меня в порядке»?
— Вполне хорошая стратегия. В принципе, не скринингом, так правильной диагностикой опухолей полости рта в мире занимаются стоматологи. Для этого нужно, чтобы у стоматолога был хоть какой-то навык. И плюс была бы быстрая возможность, например, сделать цитологическое исследование. Но, к счастью, такие виды рака возникают редко.
— Насколько эффективны другие методы профилактики ВПЧ, кроме прививок? Презервативы, например.
— Презервативы рекомендуют использовать, потому что они избавляют от массы проблем, в том числе и защищают от ВПЧ, но не на 100%. Еще чем позже состоялся первый половой контакт, тем позже возникло инфицирование ВПЧ, тем лучше.
— Но нет же рекомендаций избегать секса до брака?
— Нет, потому что иначе мы наступаем на права человека. Человек сам должен сделать выбор, и у него должно быть при этом достаточно информации. И я бы не хотел, чтобы исследования (и наши в том числе) интерпретировались в том смысле, что давайте теперь ограничим еще и половую жизнь людям: нет половой жизни — нет проблем. К счастью, есть другие и куда более эффективные способы профилактики.
Дарья Саркисян
(1) Скрининг
Массовое выявление каких-либо скрытых заболеваний у здоровых людей.
(2) Онкогенные типы ВПЧ
Всего есть больше 200 типов ВПЧ, часть из них приводит к папилломам, часть — к раку, они называются онкогенными.
(3) Скрининг рака молочной железы
Чаще всего для скрининга рака молочной железы используется маммография.
(4) Адъювантная терапия при раке молочной железы
Терапия, которая способна убить оставшиеся раковые клетки после операции и предотвратить рецидив.
(5) Вакцины от ВПЧ
Существует три вакцины от вируса папилломы человека. «Церварикс» защищает от двух онкогенных типов ВПЧ — 16-го и 18-го. «Гардасил» защищает от двух онкогенных типов ВПЧ — 16-го и 18-го — и двух вызывающих папилломы — 6-го и 11-го. «Гардасил 9», защищающий от девяти типов ВПЧ, не зарегистрирован в России. Свои вакцины от ВПЧ в скором времени выпустят Китай и Индия.
(6) Предраковое состояние
Изменения клеток, которые предшествуют раку шейки матки. Они могут уйти без вмешательств, особенно у женщин до 30 лет, поэтому из-за слишком частых проверок можно найти и пролечить то, что ушло бы самостоятельно.
(7) Скрининг и вакцинация в России
В России скрининг рака шейки матки включен в бесплатную диспансеризацию, на которую приглашают раз в три года. Также рекомендуется каждый год посещать гинеколога, который должен брать соответствующие анализы. Однако качество работы врачей, проводящих исследования, не контролируется должным образом. Вакцинация от ВПЧ проводится бесплатно лишь в некоторых регионах: в национальный календарь прививок она не включена.
(8) Пап-тест
Исследования мазка с шейки матки, которое позволяет определить, есть ли там подозрительные изменения; онкоцитологическое исследование.
(9) Валидированные тесты на ВПЧ
Среди одобренных тестов в США первым был Digene-тест (он есть и в России), сейчас существуют и другие, они исследуют онкогенные типы ВПЧ.